行業(yè)動態(tài)
您當前的位置 > 行業(yè)動態(tài) > 行業(yè)新聞
DRG/DIP付費改革頂層設(shè)計落地!院內(nèi)市場洗牌加??!
加入日期:2021/12/29 8:27:33 查看人數(shù): 2338 作者:admin
12月29日,甘肅省醫(yī)保局正式印發(fā)《甘肅省DRG/DIP支付方式改革三年行動計劃》,在全國率先落地國家醫(yī)保局制定的頂層設(shè)計。值得注意的是,甘肅對醫(yī)保支付方式的擴面改革力度明顯高于國家醫(yī)保局提出的相關(guān)要求,例如在統(tǒng)籌地區(qū)全面覆蓋上,相較于國家醫(yī)保局確定的“40%、30%、30%”的“三步走”目標,甘肅則明確,自2022年起該省14個市州全面啟動市域內(nèi)各縣區(qū)、各級定點醫(yī)療機構(gòu)(含民營醫(yī)院)DRG/DIP付費改革工作。
此外,甘肅也要求國家、省級試點城市力爭提前1年實現(xiàn)開展住院服務(wù)的定點醫(yī)療機構(gòu)、病種(原則上達到90%)和醫(yī)?;穑ㄔ瓌t上達到70%)全面覆蓋;并鼓勵各市州結(jié)合實際提前完成4個全面覆蓋任務(wù)。業(yè)界普遍認為,在醫(yī)保支付方式改革歷經(jīng)3年試點取得初步成效、101個試點城市全部進入實際付費階段的背景下,各統(tǒng)籌地區(qū)有望憑借試點經(jīng)驗加快醫(yī)保支付方式改革進度,甘肅此舉或不是孤例,醫(yī)療機構(gòu)的藥品市場洗牌將加速到來。
兩大層次推進擴面
建立良性互動與結(jié)對機制
按照部署,甘肅將分試點城市和非試點城市兩個層次推進全省DRG/DIP支付方式擴面改革,實現(xiàn)該省DRG/DIP支付方式改革從局部向全面、從部分到全體、從粗放式向精細化縱深發(fā)展。其中,除了國家、省級試點城市力爭提前1年實現(xiàn)前文提及的相關(guān)目標外,8個非試點城市2022年夯實基礎(chǔ)、2023年全面進入實際付費、2024年實現(xiàn)開展住院服務(wù)的定點醫(yī)療機構(gòu)、病種(原則上達到90%)和醫(yī)?;穑ㄔ瓌t上達到70%)全面覆蓋。
在業(yè)內(nèi)看來,支付方式改革專業(yè)性強、牽涉面大,是一項系統(tǒng)工程和戰(zhàn)略任務(wù)。根據(jù)國家醫(yī)保局劃定的工作任務(wù),甘肅也強調(diào)在改革推進過程中必須加強專業(yè)能力、信息系統(tǒng)、技術(shù)標準和示范點四項建設(shè)。在國家醫(yī)保局公布的DRG/DIP付費示范點名單中,甘肅省慶陽市榜上有名。在此背景下,甘肅將依托試點城市先行先試優(yōu)勢,建立試點城市與非試點城市干中學、學中干的良性互動與結(jié)對幫扶機制,其此次亦發(fā)布了該省DRG/DIP付費改革結(jié)對城市名單。
提升精細化管理水平是全面推進醫(yī)保支付方式改革的重要一環(huán),甘肅也明確要緊扣DRG/DIP付費核心內(nèi)涵,不斷完善核心要素管理與調(diào)整機制、健全績效管理與運行監(jiān)測機制、形成多方參與的評價與爭議處理機制、建立相關(guān)改革的協(xié)同推進機制等4個工作機制,建立醫(yī)保對醫(yī)療機構(gòu)管用高效的支付管理和激勵約束機制,不斷推進醫(yī)保支付方式改革內(nèi)涵式、精細化發(fā)展。
扎牢改革擴面基礎(chǔ),確保支付方式改革行穩(wěn)致遠,是甘肅勇于率先官宣在明年全面開啟醫(yī)保付費新時代的底氣。值得一提的是,國家醫(yī)保局在《DRG/DIP支付方式改革三年行動計劃》中強調(diào),省級醫(yī)保部門是三年行動計劃的責任主體,要按三年行動計劃要求,制定本?。ㄗ灾螀^(qū)、直轄市)推進DRG/DIP支付方式改革具體行動計劃,明確目標任務(wù)、進度安排、質(zhì)量要求,于12月31日前報國家醫(yī)保局。在今年即將收尾的關(guān)鍵階段,勢必會有更多省份公布具體行動計劃,這些省份是否會向甘肅看齊全面拉開支付改革序幕,靜待后觀。
改革成效遠超預(yù)期
把握細化控費下新機遇
推進和深化醫(yī)保支付方式改革,是我國醫(yī)療保障制度自身發(fā)展完善、不斷提高醫(yī)保基金使用效率的重要舉措。有業(yè)內(nèi)人士指出,部分地方醫(yī)?;痖L期以來收不抵支的狀況未能得到有效控制,反映出了以總額預(yù)算控制下現(xiàn)行的醫(yī)保支付方式改革成效有限。而近年來,全國仍有數(shù)以百計的職工醫(yī)保統(tǒng)籌地區(qū)和城鄉(xiāng)居民統(tǒng)籌地區(qū)的醫(yī)?;甬斊谑詹坏种В菩蠨RG/DIP支付方式改革是大勢所趨。
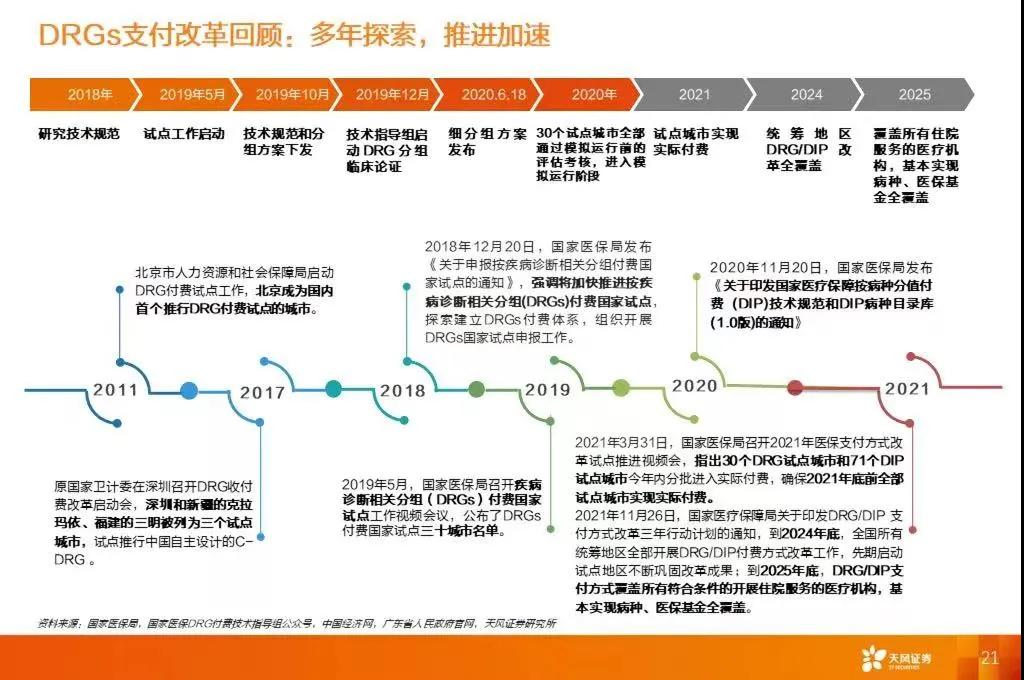
早在2011年,北京市人力資源和社會保障局啟動DRG付費試點工作,北京成為國內(nèi)首個推行DRG付費試點的城市。而后在2017年,原國家衛(wèi)計委在深圳召開DRG收付費改革啟動會,深圳和新疆的克拉瑪依、福建的三明被列為三個試點城市,試點推行中國自主設(shè)計的C-DRG。2018年12月20日,國家醫(yī)保局發(fā)布《關(guān)于申報按疾病診斷相關(guān)分組付費國家試點的通知》,強調(diào)將加快推進按疾病診斷相關(guān)分組(DRGS)付費國家試點,探家建立DRGs付費體系,組織開展DRGs國家試點申報工作。
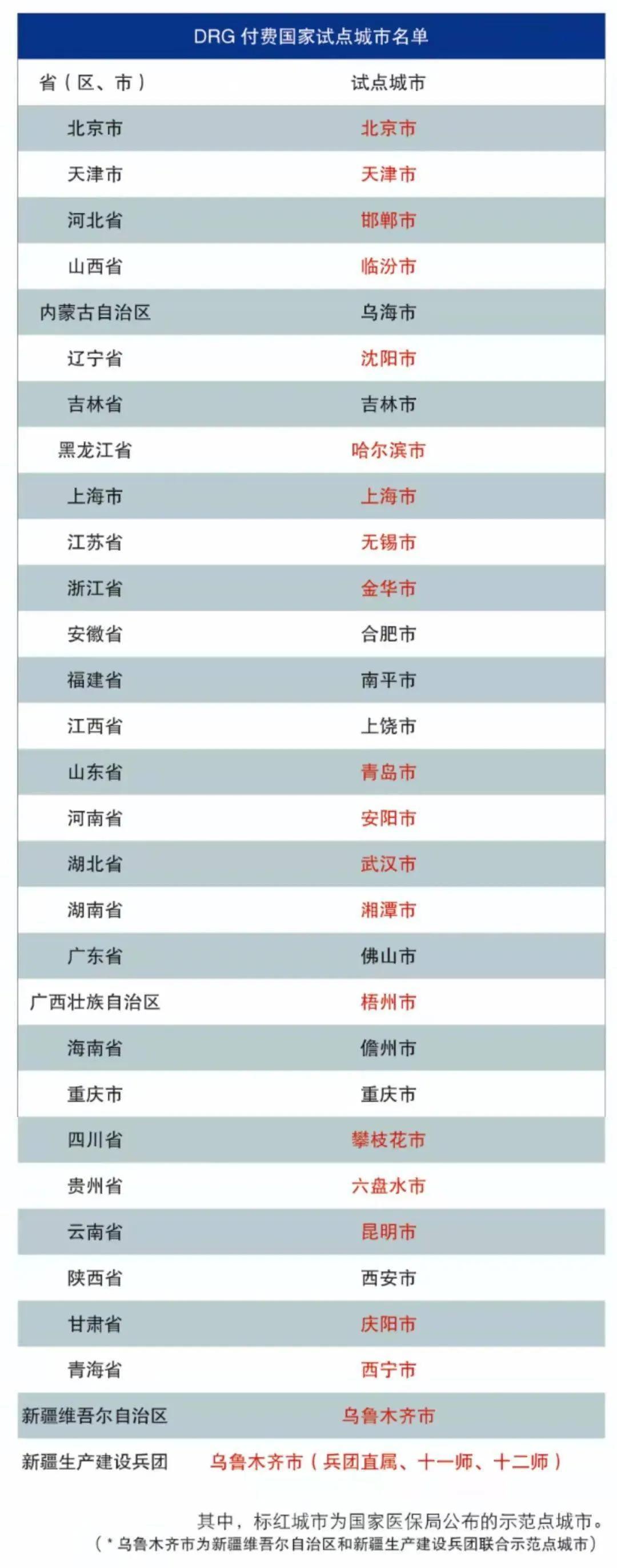
從2019年開始,國家醫(yī)保局在全國30個城市開展了按疾病診斷相關(guān)分組(DRG)付費國家試點,按照“頂層設(shè)計、模擬運行、實際付費”三步走的工作安排逐步推進,今年年底將全部進入實際付費階段。而在2020年,國家醫(yī)保局又在全國71個城市啟動了區(qū)域點數(shù)法總額預(yù)算和按病種分值(DIP)付費試點,一改以往對具體醫(yī)療機構(gòu)設(shè)定總額指標的工作方式,實行區(qū)域醫(yī)保基金的總額控制,住院按病種分值進行付費,而今年6月已全部完成預(yù)分組工作的試點城市在年內(nèi)也將實際付費。

試點付費改革的成效大大超過業(yè)界預(yù)期,國家醫(yī)保DRG付費技術(shù)指導組相關(guān)負責人在近期舉行的首屆中國CHS-DRG/DIP支付方式改革大會上列舉了多個范例。
例如,廣西梧州對數(shù)據(jù)質(zhì)控、結(jié)算清單落地、同城同病同價、談判藥雙通道支付、中醫(yī)特色付費標準、創(chuàng)新監(jiān)管模式等6個方面進行探索和創(chuàng)新,在2021年1月啟動實際付費后至9月期間,平均住院日、次均住院費用、患者自付比例,同比下降10.3%、6.1%、4.7%;
遼寧沈陽則是通過設(shè)定20個目標性總控組(如無合并癥的上呼吸道感染、高血壓等),重點控制輕癥、高發(fā)不合理住院,通過“雙控管理”有效解決了逐年等升的輕癥無序住院問題,住院率逐年下降,2018-2020年分別降至26%、22%、16%,輕癥患者分流到基層醫(yī)院,助推分級診療。
浙江金華通過建立DRG運行分析制度和特病單議機制,促進定點醫(yī)療機構(gòu)精細化管理,支持合理收治高費用疑難病例開展新技術(shù)新項目。已累計為群眾減負6.87億元,醫(yī)?;鹬С鲈鲩L率從14%下降到7%,有效減少基金浪費和群眾就醫(yī)負擔。
在三年試點取得初步成效基礎(chǔ)上,今年11月,國家醫(yī)保局印發(fā)《DRG/DIP支付方式改革三年行動計劃》,意味著我國DRG/DIP付費改革即將進入新階段。有業(yè)內(nèi)人士提醒,推行按DRG和DIP等醫(yī)保付費支付方式改革,將促進基本醫(yī)療保險治理和管理模式發(fā)生機制性改變,對于深化醫(yī)藥衛(wèi)生體制改革、規(guī)范醫(yī)療行為、有效控制醫(yī)療費用不合理增長、促進醫(yī)?;鹗罩胶夂涂沙掷m(xù)發(fā)展、充分發(fā)揮醫(yī)療保障的基礎(chǔ)性作用等方面都具有積極意義。
通常情況下,疾病臨床路徑的成本包括檢查、用藥、耗材等內(nèi)容,在DRG/DIP支付方式模式下,為保證診療質(zhì)量和安全,醫(yī)療機構(gòu)勢必需要合理地使用這些方面的資源??梢姡S著DRG/DIP付費改革進程加速,藥品和檢查等都將成為醫(yī)療機構(gòu)的成本中心,對治療效果影響甚微的產(chǎn)品在量上將被加速出清,有利于更具性價比的創(chuàng)新產(chǎn)品的放量,院內(nèi)用藥結(jié)構(gòu)調(diào)整不可逆轉(zhuǎn),擁有更強適應(yīng)和變革能力的藥企才能把握住精細化控費下催生的新機遇。